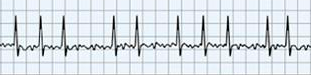
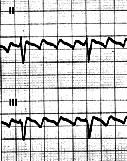
Situación en la que tenemos múltiples puntos de excitación auricular. La amplia excitación desincronizada no se va a traducir como actividad de contracción cardiaca, sino que va a estar con un intento de contracción que no va a mover sangre, por lo que se quedará estancada y tenderá a coagularse formando un trombo, el cual a su vez se soltará formando un émbolo. (¡!).
Vamos a ver como no hay onda P, se ve la línea isoeléctrica muy irregular, como rasgada. También vemos que hay complejo QRS porque los ventrículos funcionan correctamente y alguno de los impulsos llega al nódulo AV. y se continúa hasta los ventrículos. Como ya he dicho, va a ser muy irregular, por lo que no todos los QRS estarán a la misma distancia.
8.- TAQUICARDIA SUPRAVENTRICULAR PAROXÍSTICA
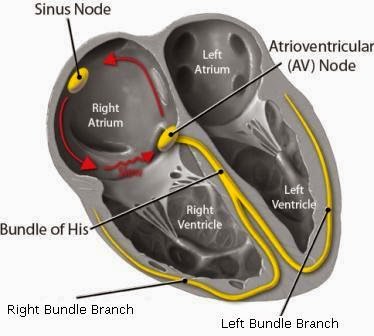
Se sabe que el Nódulo Sinusal se comunica con el Auriculoventricular mediante una vía de conducción. En ecasiones, no obstante, va a haber dos vías en lugar de una, una vía llamada ALFA, de conducción lenta, y una vía BETA, de conducción muy rápida.
Cuando viene un estímulo del Nódulo Sinusal, este toma por las dos vías que acabo de mencionar. El impulso que va por la vía BETA, va rápido y llega al nódulo AV sin problema y este transmite al Haz de His. Por otro, lado, el impulso que toma el camino ALFA, va más lento, y cuando llega al nódulo AV, este se está encargando del impulso del camino BETA. Este impulso volverá atrás haciendo un mecanismo de reentrada que perpetuará los impulsos anormales.
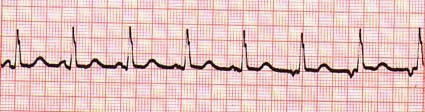
Debido a esto, los ventrículos se contraerán antes que las aurículas, es decir, las aurículas intentarán iniciar su contracción cuando los ventrículos ya se estén contrayendo, por lo que la sangre que intentará pasar de la aurícula a ventrículo no podrá hacerlo porque las válvulas están cerradas. En consecuencia, la sangre irá hacia atrás camino a las cavas. Esto hará que se vea una dilatación de las yugulares a nivel del cuello.
El hecho de que las aurículas se contraigan cuando los ventrículos ya lo estén haciendo o lo hayan hecho queda refejados en el ECG, veremos que tenemos Pseudo-P después de la contracción entricular, por el motivo que ya he comentado. Lo dejo plasmado con flechitas rojas en el ECG que os pongo como ejemplo.
9.- SÍNDROME DE WOLFF-PARKINSON-WHITE
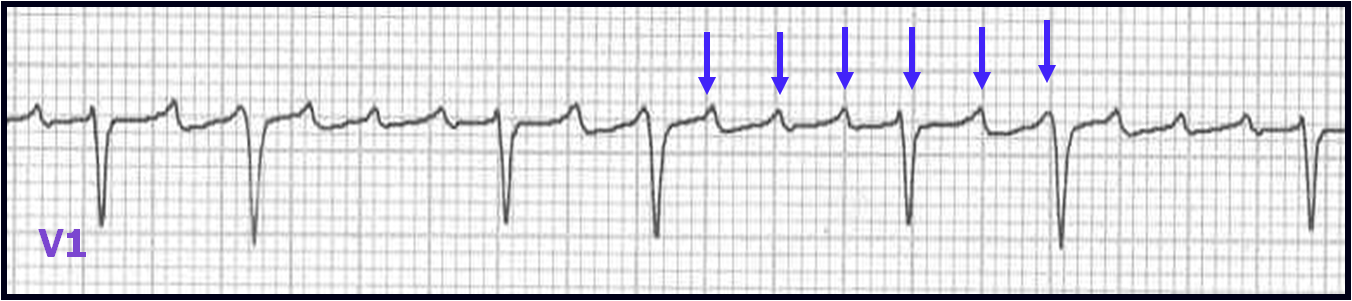
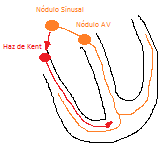 El Sdme. de WPW es un síndrome que se caracteriza por tener una excitación prematura de los ventrículos debido a una vía accesoria. (Dicha vía tiene nombre y todo, generalmente es el haz de Kent). Os dejo a la izquierda un croquis
El Sdme. de WPW es un síndrome que se caracteriza por tener una excitación prematura de los ventrículos debido a una vía accesoria. (Dicha vía tiene nombre y todo, generalmente es el haz de Kent). Os dejo a la izquierda un croquis Si hay una excitación temprana de los ventrículos es lógico que tendremos:
- Un PR corto (<0,12 s) debido a que el impulso no pasa por el Nódulo AV, sino que irá directamente a ventrículos por el Haz de Kent
- Un QRS ancho (por ser de localizacón ventricular)
- Una onda Delta, que lo veremos como una (lo que yo denomino) cuestecita previa a la onda P. A mayor sera la longitud de la onda Delta, mayor impulso eléctrico estará pasando por el Haz de Kent.
- A veces (no siempre) la Onda T es contraria al QRS, es decir, si este está positivo la onda T será negativa.

Es un proceso muy raro. Ahora la el impulso va a ir por el Haz de Kent hacia el nódulo AV y de nuevo al Nódulo Sinusal por un mecanismo de reentrada. Volveremos a tener onda delta y PR corto
11.- EXTRASÍSTOLES VENTRICULARES
Hasta aquí todo lo que dimos en el pequeño seminario de ECG básica. Me ha costado, pero finalmente tengo aquí el ABC más sencillo que se pueda tener. La consulta nunca viene mal. Dejo aún así plasmado que si falta cualquier cosa o veo que está incompleto, lo incluiré enseguida como un extra a tener en cuenta. Ah, como siempre, si alguien ve que algo está equivocado o erróneo que lo comente y lo corregiré rápidamente. (Aunque en realidad no sé cuanta gente lee esto) (La mayoría de las visitas de las entradas son mías editando)